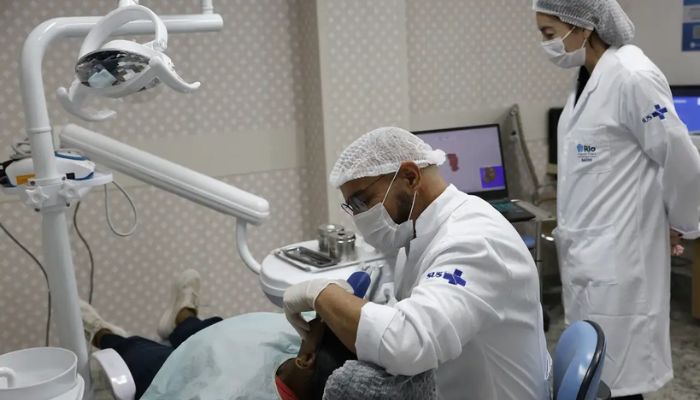
Mulheres vítimas de violência terão acesso a reconstrução dentária no Sistema Único de Saúde (SUS), incluindo tratamento odontológico integral e gratuito. Serão oferecidos próteses, implantes, restaurações e outros procedimentos.

O anúncio foi feito nesta quinta-feira (5) pelo Ministério da Saúde. A ação faz parte do plano de trabalho anunciado ontem (4) para o enfrentamento ao feminicídio no país.
Segundo a pasta, o programa contará com o reforço de 500 impressoras 3D e scanners, que funcionarão em unidades odontológicas móveis distribuídas em todo o país. Em 2025, foram distribuídos 400 novos veículos e a previsão é que, até o fim deste ano, outras 800 unidades entrem em circulação.
“Se os homens não se engajarem no enfrentamento à violência contra as mulheres, a gente não vai ganhar essa batalha. As mulheres já lutam por isso há muitos anos, há décadas. Está na hora dos homens entrarem com mais força nessa luta. E a gente, que é da área da saúde, mais ainda”, destacou o ministro da Saúde, Alexandre Padilha.
Mais cedo, a pasta informou que solicitou à Organização Mundial da Saúde (OMS) a inclusão da categoria feminicídio na Classificação Internacional de Doenças (CID-11). O objetivo é dar maior visibilidade aos óbitos de mulheres motivados por desigualdade de gênero – atualmente registrados de forma genérica como agressão.
por - Agência Brasil
Dados do Atlas Mundial da Obesidade 2026 revelam - no Dia Mundial da Obesidade, lembrado hoje (4) - que 20,7% das crianças e adolescentes com idade entre 5 e 19 anos em todo o planeta vivem com sobrepeso ou obesidade – o equivalente a um em cada cinco, totalizando 419 milhões. A previsão da Federação Mundial de Obesidade é que, até 2040, o número salte para 507 milhões de crianças e adolescentes no mundo com sobrepeso ou obesidade.

Em nota, a entidade alerta que a obesidade e o sobrepeso na infância levam a condições semelhantes às observadas em adultos, incluindo quadros como hipertensão e doença cardiovascular. A estimativa é que, até 2040, 57,6 milhões de crianças apresentem sinais precoces de doença cardiovascular e que 43,2 milhões apresentem sinais de hipertensão.
“O atlas mostra como as ações para enfrentar a obesidade infantil permanecem inadequadas em todo o mundo, com muitos países aquém do conjunto de políticas necessárias para prevenção, monitoramento, rastreamento e manejo”, destacou a federação, ao cobrar medidas firmes para reverter as tendências atuais.
Entre as ações a serem implementadas, a entidade destaca impostos sobre bebidas adoçadas com açúcar; restrições ao marketing direcionado a crianças, incluindo plataformas digitais; implementação das recomendações globais de atividade física para crianças; proteção do aleitamento materno; padrões mais saudáveis de alimentação escolar e integração da prevenção e do cuidado aos sistemas de atenção primária.
Brasil
Os números revelam que, no Brasil, 6,6 milhões de crianças com idade entre 5 e 9 anos estão com sobrepeso ou obesidade. O número sobe para 9,9 milhões quando considerados crianças e adolescentes com idade entre 10 e 19 anos, totalizando 16,5 milhões de crianças e adolescentes com idade entre 5 e 19 anos vivendo com sobrepeso ou obesidade no país.
Desse total, quase 1,4 milhão foram diagnosticados, em 2025, com hipertensão atribuída ao Índice de Massa Corporal (IMC), enquanto 572 mil foram diagnosticados com hiperglicemia atribuída ao IMC; 1,8 milhões com triglicerídeos elevados atribuídos ao IMC; e 4 milhões com doença hepática esteatótica metabólica (quando há acúmulo de gordura no fígado).
A previsão é que, até 2040, os números no Brasil passem a ser os seguintes: mais de 1,6 milhão de crianças e adolescentes com idade entre 5 e 19 anos diagnosticados com hipertensão atribuída ao IMC; 635 mil com hiperglicemia atribuída ao IMC; 2,1 milhões com triglicerídeos elevados atribuídos ao IMC; e 4,6 milhões com triglicerídeos elevados atribuídos ao IMC; e doença hepática esteatótica metabólica.
Análise
Para o vice-presidente da Associação Brasileira para o Estudo da Obesidade e Síndrome Metabólica (Abeso), Bruno Halpern, o atlas mostra “crescimento assustador” nos índices de obesidade e sobrepeso infantil em todo o mundo, sobretudo em países de média e baixa renda.
“A alimentação à base de alimentos pouco ricos nutricionalmente, ultraprocessados e baratos vem crescendo exponencialmente. Isso afeta mais crianças de classes socioeconômicas mais baixas dentro desses países.”
“O Brasil não é exceção. Há dois anos, a gente já sabia que, em dez anos, metade das crianças e adolescentes no Brasil teria sobrepeso ou obesidade. Os dados estão se confirmando. Os índices estão crescendo, são alarmantes”, completou.
Halpern, que também é membro da Sociedade Brasileira de Endocrinologia e Metabologia (SBEM) e presidente eleito da Federação Mundial de Obesidade para o biênio 2027-2028, lembra que a obesidade é problema de todos. “Temos 8 bilhões de razões para agir – a população do mundo”.
“Temos que sair da ideia de que a obesidade é um problema individual e entender que, hoje, é também um problema socioeconômico”, disse. “Se metade das crianças vai ter obesidade ou sobrepeso em alguns anos, não é problema dos outros, é problema de todos nós. Se não for o seu filho, vai ser o filho da sua irmã ou alguém muito próximo vivendo com isso”, completou.
“Precisamos ter estratégias de taxação de ultraprocessados e refrigerantes, a gente precisa diminuir a propaganda infantil. A gente precisa trabalhar também a obesidade materna, que é um ponto que o atlas focou bem. Se a gente tratar a obesidade nas mães, pode ser uma forma de prevenir a obesidade dessas crianças no futuro”, concluiu.
Por - Agência Brasil
O ministro da Saúde, Alexandre Padilha, anunciou nesta terça-feira (3) o início do teleatendimento em saúde mental pelo SUS (Sistema Único de Saúde) com foco em jogos de apostas. O serviço é direcionado a pessoas a pessoas com 18 anos ou mais que apresentam compulsão por jogos, além de familiares e rede de apoio.

Realizado em parceria com o Hospital Sírio-Libanês, por meio do Programa de Apoio ao Desenvolvimento Institucional do Sistema Único de Saúde (Proadi-SUS), o serviço gratuito garantirá assistência especializada a pessoas com compulsão pelas conhecidas bets. A expectativa inicial é a de 600 atendimentos online por mês, mas o ministério poderá ampliar esse número, a depender da demanda. A ideia é chegar a 100 mil atendimentos mensais.
“Somos nós podendo dar mais um passo para acolher e ajudar essas pessoas a sair do sofrimento mental que está diretamente associado à compulsão nas apostas eletrônicas que, além de ser um problema de saúde mental, leva ao acometimento financeiro e problemas familiares. Quando olhamos os dados dos CAPs [Centros de Atenção Psicossocial ], vemos, nos últimos anos, de 2 mil a 3 mil atendimentos apenas de pessoas que vão presencialmente falar que têm um problema com compulsão de jogos”, afirmou Padilha.
As consultas são realizadas por vídeo, duram em média 45 minutos e fazem parte de ciclos estruturados de cuidado, que podem incluir até 13 consultas por paciente, em grupo com sua rede de apoio ou individualmente.O atendimento é gratuito e confidencial. A equipe é multiprofissional, formada por psicólogos e terapeutas ocupacionais, com apoio de médico psiquiatra quando necessário, além de articulação com assistência social e medicina de família para integração com os serviços locais.
Como acessar
Para acessar o serviço, o interessado deve se cadastrar por meio do aplicativo Meu SUS Digital. Para utilizar o novo serviço, é preciso baixar o aplicativo, que está disponível de forma gratuita nas lojas Android, IOS ou na versão web, fazer login com a conta gov.br e, na página inicial, clicar no item “Miniapps”. Em seguida, selecionar a opção “Problemas com jogos de apostas?”.
A pessoa terá acesso a um autoteste, baseado em evidências científicas e validado no Brasil por especialistas, com perguntas que ajudam a identificar sinais de risco e orientar o próximo passo. Se o resultado indicar risco moderado ou elevado, o encaminhamento para o teleatendimento é automático. Nos casos de menor risco, o aplicativo orienta a procurar a Rede de Atenção Psicossocial (RAPS), que inclui desde Centros de Atenção Psicossocial (CAPS) a Unidades Básicas de Saúde (UBS).
O Meu SUS Digital também conta com conteúdos informativos sobre sinais de alerta, prevenção e impacto da prática na saúde mental. Além disso, a Ouvidoria do SUS está treinada e preparada para orientações sobre o tema. Os profissionais atendem pelo telefone 136, por teleatendimento, via formulário, WhatsApp ou chatbot no site do Ministério da Saúde. Todas as informações seguem as normas da Lei Geral de Proteção de Dados (LGPD).
Um estudo recente apontou que as bets provocam perdas econômicas e sociais ao país estimadas em R$ 38,8 bilhões anualmente. “Esta ação do Ministério da Saúde é mais uma resposta ao fenômeno recente de comportamentos problemáticos relacionados a jogos e apostas, principalmente online. A procura espontânea por atendimento presencial ainda é baixa, muitas vezes por vergonha, medo de julgamento ou dificuldade de reconhecer o problema. Desta forma, o teleatendimento foi estruturado justamente para ampliar o acesso ao cuidado deforma reservada, segura e acessível”, diz o ministério.
Capacitação
Segundo Padilha, a pasta está capacitando os profissionais de saúde para esse atendimento específico, em parceria com a Fundação Oswaldo Cruz (Fiocruz). Foram oferecidas 20 mil vagas aos trabalhadores da saúde.
“Nós já tivemos 13 mil inscrições para o curso e 1,5 mil já concluíram essa formação. Temos mais 7 mil vagas e acredito que teremos que abrir mais quando esse número acabar. Esse plano de cuidado tem como objetivo, se possível, resolver a compulsão com o teleatendimento. Senão, poder direcionar essa pessoa para o conjunto da Rede de Atenção Psicossocial”, ressaltou.
O teleatendimento faz parte da Linha de Cuidado para Pessoas com Problemas Relacionados a Jogos de Apostas, que também contém orientações clínicas encontradas no Guia de Cuidado para Pessoas com Problemas Relacionados a Jogos de Apostas.
Bloqueio por autoexclusão
Dentro do conjunto de ações do governo federal para prevenir e auxiliar na compulsão por apostas online, há também a Plataforma de Autoexclusão Centralizada, para o bloqueio de sites de apostas, disponível desde dezembro passado. A ferramenta permite ao apostador que deseja interromper o vício, solicitar ser bloqueado dos sites de apostas, além de deixar seu CPF indisponível para novos cadastros ou para o recebimento de publicidade das bets. Pela plataforma, é possível escolher por quanto tempo o apostador deseja bloquear os sites de aposta: dois meses, seis meses, ou indeterminado. O cadastro pode ser feito pelo endereço eletrônico gov.br/autoexclusaoapostas, utilizando conta gov.br de nível prata ou ouro.
“Mais de 300 mil pessoas já estão se tratando ao se autoexcluir, reduzindo a exposição a esse risco, inclusive com bloqueio das propagandas. E a maioria das pessoas que acessou a plataforma selecionou o bloqueio por tempo indeterminado", aponta Padilha.
Ele destaca que, quando o usuário se autoexclui, por meio do CPF é possível saber qual é o cartão SUS dele e se frequenta alguma Unidade Básica de Saúde.
"O esforço é identificar riscos graves de saúde mental e encaminhá-la para o atendimento corretamente e rapidamente”, disse Padilha.
POr - Agência Brasil
Consumir até dois ovos por dia pode ser seguro para a maioria das pessoas saudáveis, mas essa conta muda quando entram em cena doenças como colesterol alto, diabetes e problemas cardiovasculares. Especialistas explicam que o impacto do ovo na saúde depende menos do alimento isolado e mais do perfil de quem consome e do padrão alimentar como um todo.
O ovo é vilão ou aliado da saúde?
Rico em proteínas, vitaminas e compostos bioativos, o ovo reúne em um único alimento nutrientes considerados estratégicos para diferentes fases da vida. Segundo a nutricionista Clarissa Hiwatashi Fujiwara, do Departamento de Nutrição da Associação Brasileira para o Estudo da Obesidade e da Síndrome Metabólica (Abeso), o alimento pode ter um papel protetor dentro de uma alimentação equilibrada.
“O ovo agrega proteínas de alta qualidade, micronutrientes essenciais e compostos bioativos. A clara fornece praticamente toda a sua energia a partir das proteínas, já que a quantidade de gorduras e carboidratos é ínfima”, afirma Fujiwara.
A gema, por sua vez, concentra as gorduras do ovo e é a parte mais diversa do ponto de vista nutricional, reunindo colina, vitaminas lipossolúveis (A, D, E e K), além de carotenoides como luteína e zeaxantina, associados à saúde dos olhos.
“Salvo recomendações terapêuticas muito pontuais, não é interessante excluir a gema. Apesar de conter colesterol, as evidências mostram que, para a maior parte das pessoas saudáveis, o colesterol da dieta tem impacto menos relevante no colesterol sanguíneo do que o padrão alimentar como um todo”, diz a nutricionista.
É seguro comer mais de dois ovos por dia?
Quando se trata de indivíduos saudáveis, é possível consumir mais dois ovos por dia na alimentação cotidiana, de forma geral, segundo os especialistas ouvidos pelo g1. Mas comer mais que essa quantidade diariamente não é recomendado para pacientes com maior risco vascular. Estudos observacionais sugerem aumento de risco cardiovascular e de mortalidade com consumo elevado de ovos nesses grupos, destaca o endocrinologista Marcio Lauria, coordenador do Departamento de Dislipidemia e Aterosclerose da Sociedade Brasileira de Endocrinologia e Metabologia (SBEM).
Fujiwara acrescenta que a avaliação da quantidade ideal a ser ingerida diariamente deve considerar fatores individuais, como histórico de doença cardiovascular, necessidades energéticas, de proteínas e o nível de atividade física.
A adição de cinco ovos na alimentação diária, por exemplo, sem ajuste nas demais refeições, pode ainda contribuir para o consumo de energia em excesso. E apesar de o ovo ser um alimento muito rico nutricionalmente, todo excesso de energia pode levar ao aumento de gordura corporal.
Em indivíduos saudáveis, a ingestão de gorduras saturadas não deve ultrapassar 10% das calorias diárias.
Já em pessoas com risco cardiovascular, o limite de gorduras saturadas pode ser reduzido para menos de 7% das calorias diárias. Para este grupo, Fujiwara explica que é recomendado limitar a ingestão de alimentos ricos em gordura saturada - tanto de origem animal como de origem vegetal:
- Alimentos de origem animal: cortes de carnes, sobretudo vermelhas, com gordura visível, gordura animal como banha e sebo; pele do frango; carnes processadas como embutidos e bacon; leite integral e derivados com a gordura do leite, como manteiga; creme de leite e queijos (sobretudo queijos duros e curados).
- Alimentos de origem vegetal: apesar da maioria dos destes ser naturalmente baixa em gordura saturada, há algumas exceções: óleo/gordura de palma (amplamente utilizado pela indústria alimentícia em biscoitos, bolos prontos, snacks e salgadinhos de pacote); pastas doces industrializadas (como creme de avelã); óleo de coco.
A nutricionista especialista em transtornos alimentares pelo Ambulim-USP Marcela Arena acrescenta que comer uma quantidade exagerada de ovos pode ser um ponto de atenção, principalmente se a forma de preparo incluir também outras gorduras e até se a alimentação como um todo também incluir muitas fontes de gordura saturada.
“Quanto mais variada for a alimentação, melhor! Em vez de usar o ovo como fonte de proteínas em todas as refeições do dia, tente se possível variar com frango, carnes, peixes ou até mesmo as proteínas vegetais”, orienta Arena.
O que a ciência diz sobre ovos e colesterol
Para a maioria dos adultos saudáveis, o consumo moderado de ovos não está associado a aumento significativo do risco cardiovascular, explica o endocrinologista Marcio Lauria, coordenador do Departamento de Dislipidemia e Aterosclerose da Sociedade Brasileira de Endocrinologia e Metabologia (SBEM).
“Consumir até dois ovos por dia é seguro para a maioria das pessoas saudáveis, especialmente quando inserido em uma dieta equilibrada. O impacto do colesterol dietético dos ovos sobre o perfil lipídico é geralmente modesto”, afirma.
No entanto, esse cenário muda em grupos específicos.
“Pessoas com diabetes tipo 2, hipercolesterolemia, hipertensão ou doença cardiovascular estabelecida devem ter cautela, pois o consumo elevado de ovos pode estar associado a maior risco nesses grupos”, explica.
A literatura científica aponta ainda diferenças entre consumir um ovo ou dois por dia.
“Há um efeito dose-resposta observado em grandes estudos. O consumo de dois ovos por dia pode aumentar discretamente o risco em relação a um ovo por dia, especialmente em pessoas com fatores de risco, embora o impacto absoluto seja pequeno”, diz o endocrinologista.
Dois ovos por dia: quando pode e quando exige cuidado
A médica nutróloga Isolda Prado, diretora da Associação Brasileira de Nutrologia (Abran) e professora da Universidade do Estado do Amazonas (UEA), reforça que o ovo, isoladamente, raramente é o principal problema.
Prado também destaca que, para a maioria das pessoas saudáveis, até dois ovos por dia podem fazer parte de uma dieta equilibrada e segura. "A avaliação deve considerar o padrão alimentar global, exames laboratoriais, histórico familiar e presença de doenças metabólicas”, afirma.
“O ovo pode ser útil em casos de maior demanda proteica, como sarcopenia, recuperação pós-cirúrgica, gestação, envelhecimento saudável e prática esportiva”, explica Prado.
Já em pessoas sensíveis ao colesterol dietético, ajustes podem ser necessários. “Pode haver aumento do colesterol total e do LDL entre três e oito semanas após uma mudança consistente na alimentação. Por isso, a resposta é individual e deve ser monitorada”, diz a nutróloga.
Ovo ajuda a emagrecer? Depende do contexto
O alto teor de proteínas e a presença de gorduras fazem do ovo um alimento associado à saciedade. Segundo Fujiwara, refeições com ovos podem ajudar a reduzir a ingestão calórica ao longo do dia.
“O ovo contribui para a saciedade por retardar o esvaziamento gástrico. Estudos mostram que, especialmente no café da manhã, pode reduzir a ingestão de energia nas refeições seguintes”, afirma.
Prado destaca que, em dietas de emagrecimento, dois ovos ao dia costumam ser bem tolerados.
“Eles ajudam no controle do apetite e na preservação da massa magra, desde que inseridos em um plano hipocalórico equilibrado”, afirma.
O modo de preparo faz diferença
A forma como o ovo é preparado influencia diretamente seus efeitos na saúde. Para Fujiwara, preparações simples são as mais indicadas.
“Ovo cozido ou pochê são recomendados por não exigirem adição de gordura. O ovo mexido com pouca gordura também é uma boa opção”, orienta.
O consumo frequente de ovos fritos, especialmente com manteiga em excesso, merece atenção.
“Ele pode favorecer um perfil lipídico menos saudável, sobretudo em pessoas com predisposição a dislipidemias”, alerta a nutricionista.
Crianças, idosos e atletas: quem se beneficia mais?
O ovo é apontado como um alimento estratégico em diferentes fases da vida:
- Para crianças, contribui para o crescimento e o desenvolvimento neurológico
- Para idosos, é uma fonte acessível de proteína de fácil mastigação, importante na prevenção da sarcopenia.
- Para quem pratica atividade física, o benefício está na recuperação muscular.
“O ovo fornece todos os aminoácidos essenciais, contribuindo para a síntese e recuperação muscular no pós-exercício”, explica Fujiwara.
O que pesa mais: o número de ovos ou a dieta como um todo?
Apesar do debate em torno da quantidade, os especialistas concordam que o fator decisivo é o padrão alimentar global.
“Os ovos consumidos dentro de uma alimentação baseada em alimentos in natura e minimamente processados têm impacto muito diferente do que quando associados a dietas ricas em gordura saturada e ultraprocessados”, diz Fujiwara.
Lauria reforça que o colesterol do ovo pesa menos do que outros componentes da dieta.
“Ensaios clínicos mostram que o colesterol dietético dos ovos tem impacto menor sobre o LDL do que a ingestão de gordura saturada”, afirma o endocrinologista.
Não existe número mágico
Para pessoas saudáveis, até um ovo por dia aparece como o limite mais seguro nas grandes análises científicas. Ainda assim, dois ovos podem ser aceitáveis em muitos casos, desde que haja acompanhamento e equilíbrio.
“O limite não é um número fixo para todos, mas um intervalo ajustável, definido pela resposta individual e pelo risco cardiovascular global”, resume Prado.
O ovo não é vilão nem solução milagrosa — é o contexto que define se dois ovos por dia são aliados ou um sinal de alerta no prato.
POr - G1
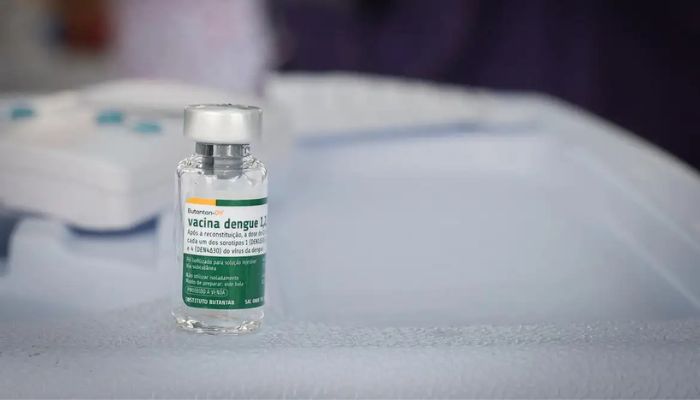
O Instituto Butantan anunciou nesta terça-feira (24) que antecipará para o primeiro semestre de 2026 a entrega de 1,3 milhão de doses da vacina contra dengue Butantan-DV ao Sistema Único de Saúde (SUS). 

Inicialmente. o lote seria entregue no segundo semestre deste ano. Com o novo prazo, serão distribuídas ao todo 2,6 milhões de doses no primeiro semestre.
A vacina Butantan-DV é produzida no parque fabril do próprio instituto, na capital paulista. O imunizante, aplicado em dose única, tetraviral e 100% nacional, foi aprovado pela Agência Nacional de Vigilância Sanitária (Anvisa) para ser utilizado na população brasileira de 12 a 59 anos. Nesse público, o imunizante mostrou 74,7% de eficácia geral, 91,6% de eficácia contra dengue grave e com sinais de alarme e 100% de eficácia contra hospitalizações por dengue.
Na segunda semana de fevereiro, o Ministério da Saúde iniciou a vacinação contra a dengue dos profissionais de saúde (médicos, enfermeiros, técnicos de enfermagem e agentes comunitários de saúde das Unidades Básicas de Saúde) da Atenção Primária, com a previsão de proteger 1,2 milhão de trabalhadores da linha de frente do SUS.
Novo terreno
O governo do estado de São Paulo anunciou, também nesta segunda-feira, a transferência de um terreno no bairro do Jaguaré, zona oeste do município de São Paulo, para a criação de um novo polo de inovação e desenvolvimento de imunobiológicos do Instituto Butantan, além do investimento de R$ 1,38 bilhão em novas fábricas para produção de vacinas e imunobiológicos.
“Nessa área, vamos produzir nosso parque fabril para levarmos São Paulo onde queremos: um expoente máximo da ciência, da biotecnologia, do desenvolvimento e da inovação em Saúde no nosso país”, disse o secretário estadual da Saúde, Eleuses Paiva.
Por - Agência Brasil
As dietas cetogênica e low carb são as mais populares para quem está em processo de emagrecimento.
Elas existem há muitos anos e possuem muitos adeptos. Apesar de muitos conseguirem emagrecer rápido com os regimes, elas não são necessariamente focadas na perda de peso. Para o Receitas, a nutricionista e influenciadora Isabella Lacerda explica os benefícios e riscos das dietas para a saúde. Confira!
Dieta cetogênica
A dieta cetogênica foi estabelecida na década de 1920 como um tratamento para epilepsia refratária em crianças. Até hoje, é a indicação clínica mais consolidada. Ela também é recomendada para pacientes com obesidade ou diabetes tipo 2 não controlada.
Em resumo, a alimentação da dieta cetogênica consiste em:
- 70 a 80%: gorduras
- 10 a 20%: proteínas
- 5%: carboidratos
Aumentar o consumo de gorduras é o foco da alimentação. Frango, salmão, ovos e gorduras, como manteiga e óleo de coco, são permitidos.
"Você emagrece, porque você cortou absolutamente tudo da sua alimentação. Porém, a taxa de adesão dessa dieta é baixa, porque não dá pra manter", explica a criadora de conteúdo.
Para quem não tem recomendação clínica, a dieta cetogênica pode trazer malefícios para a saúde.
"Corre um risco maior de desenvolver doenças cardiovasculares, deficiências nutricionais, problemas renais e problemas gastrointestinais. Não é uma estratégia de emagrecimento válida quando nós já provamos que você consegue emagrecer comendo de tudo, nas quantidades certas", lista.
/i.s3.glbimg.com/v1/AUTH_1f540e0b94d8437dbbc39d567a1dee68/internal_photos/bs/2022/U/x/d01R5RRwKtHedC8OHvJQ/dietas-low-carb-e-cetogenica.jpg)
Dieta cetogênica prioriza proteínas e gorduras na alimentação — Foto: Reprodução/Unsplash
Dieta low carb
Popularizada na década de 1970, a dieta low carb foca na redução de carboidratos e açúcares e prioriza uma alimentação baseada em proteínas, legumes e verduras. Ela é indicada para pacientes com obesidades e diabetes tipo 2 não controlada.
"A dieta restringe ou exclui arroz, pão, tapioca, macarrão, banana, abacate, manga, uva, farinha branca e aqueles clássicos de doces, refrigerantes, frituras, tudo isso."
/i.s3.glbimg.com/v1/AUTH_1f540e0b94d8437dbbc39d567a1dee68/internal_photos/bs/2024/R/A/vmgPkTQ1q8xPHkLAHSIg/10-receitas-de-sopa-low-carb-para-manter-a-dieta-no-inverno.jpg)
Dieta low carb restringe o consumo de carboidratos — Foto: Gold360
Emagrecimento não precisa de restrição
A influenciadora faz um alerta para que as pessoas avaliem a necessidade de embarcarem nessas dias caso não sejam o público-alvo: "Você é uma pessoa que tem crises ecolépticas? Controla através de remédios? Se você sabe que não é um dia muito bom, controla a alimentação, não precisa de uma dieta restritiva. Você é uma pessoa com diabetes tipo 2 não controlada e depois de uma conversa extensa com seu nutricionista decidiram que a low carb é a melhor estratégia? Perfeito sair em frente".
"O que não pode é fazer uma dieta que não faz sentido pra você só porque o outro mostra que tem resultados rápidos. Precisa de uma avaliação individual pra você ter certeza do que funciona pra você e não entrar em mais uma dieta restritiva só porque é moda."
Por - G1/Receitas


















_large.jpg)
_large.jpg)

